Женщины, столкнувшиеся хоть раз с замершей беременностью, невынашиванием или рождением мертвого ребенка, хорошо знают, как страшно решиться на новую попытку. «Литтлван» поговорил с акушером-гинекологом Евгением Михайлиным о том, как помогают тем, кто пережил перинатальные потери, выносить и родить.

Перинатальные потери: факторы риска

— Что понимают под перинатальными потерями?
— Все, что замирает до 22 недель, считается неразвивающейся беременностью. К перинатальным потерям относят гибель ребенка с 22 недели беременности по 168 часов (7 суток) внеутробной жизни. И этот период делится на три этапа. Первый — антенатальная гибель плода, внутриутробная, до начала родовой деятельности. Она происходит наиболее часто. Интранатальная гибель, которая случается в процессе родов, бывает намного реже. И ранняя неонатальная, где речь идет как раз о тех самых 168 часах после рождения, что тоже бывает нечасто. То есть наиболее часто происходит внутриутробная гибель плода.
— Почему именно 168 часов после рождения?
— Считается, если ребенок прожил эти 168 часов после родов, то он жизнеспособен. Со времен моего обучения, а прошло 20 лет, градации сильно изменились. То, что сейчас считают жизнеспособным плодом — менее 28 недель — раньше относили к выкидышам. С 2012 года новыми постановлениями правительства было определено, что роды начинаются в России с 22 недель, до этого — выкидыши.
— Кто в группе риска по перинатальным потерям? Существует ли связь, например, с возрастом?
— Возраст не играет очень большой роли. Существуют реальные причины, которые приводят к гибели плода. Первая — инфекция. Чаще всего общего характера, которая живет где-то в организме матери. Это может быть инфекция половых органов, которая поднимается вверх, заражая плод. Подобная ситуация менее опасна, так как такой путь инфицирования (восходящий), как правило, приводит к внутриутробным пневмониям. Они лечатся антибиотиками. Более опасен гематогенный путь инфицирования, когда по кровотоку инфекция достигает плаценты, заражая ее саму, потом — пуповину и затем — сам плод. И это может быть инфекция откуда угодно. Чаще всего — почки, миндалины и даже гнилые зубы. Такая ситуация чаще приводит к гибели плода, чем восходящее инфицирование.
— А другие причины?
— Вторая большая причина — патология свертывающей системы крови, тромбофилии. В результате нее возникает микротромбообразование в сосудах плодного яйца, плаценты или пуповины, что провоцирует угрожающие жизни плода ситуации.
К более редкой группе причин относят пороки развития плода и плаценты, аномалии пуповины.
— Всегда упомянутое выше приводит к перинатальным потерям?
— Все неоднозначно. Много кто имеет инфекции и патологию свертываемости крови. Конечно, есть пациенты, которые ходят с ними и об этом не подозревают. Далеко не все из них столкнутся с перинатальной потерей. Тут имеет место и случайный фактор.
Сложный путь к счастливому материнству

— Одна замершая беременность — повод обследоваться или рано волноваться?
— В мировой медицине спорят: после какого количества эпизодов можно говорить о привычном невынашивании. Обычно о нем говорят, когда было 2–3 неудачи. Но, по-хорошему, даже после одного случая неразвивающейся беременности имеет смысл обследоваться.
— Как помогают женщинам, которые имеют в анамнезе перинатальную потерю?
— Все ситуации разные. Бывает причина в легкой патологии свертываемости крови. Корректируется назначением кроверазжижающих препаратов. Хуже лечатся инфекции в эндометрии. Но лечатся. В целом, очень редко мы не можем помочь женщине с перинатальной потерей в анамнезе родить здорового ребенка. Когда так складываются иммунологические и генетические взаимоотношения в конкретной паре, что вынашивание либо невозможно, либо крайне затруднительно.
— Если уже была перинатальная потеря, путь к беременности и родам обязательно будет сложным?
— Если у женщины в анамнезе есть хотя бы одна антенатальная потеря или мертворождение, то наблюдение за ней будет серьезным. Такие пациенты должны готовиться к напряженной борьбе. Не бывает при нескольких эпизодах невынашивания в анамнезе легких беременностей. Но не надо впадать в истерику при каждом плохом анализе. Непросто, но результат будет.
— Как часто бывают повторные перинатальные потери?
— У нас было максимум три антенатала у пациентки в анамнезе до того, как она к нам обратилась. Два случая бывают почаще, хотя и это редкость. Какой бы способ зачатия не был выбран (часто требуется ЭКО), необходима серьезная подготовка. Мы подходим к этой ситуации как к проекту. Подготовка, создание беременности (естественным путем или с помощью ЭКО) на подготовленном эндометрии, ведение, родоразрешение, чаще всего путем кесарева сечения.
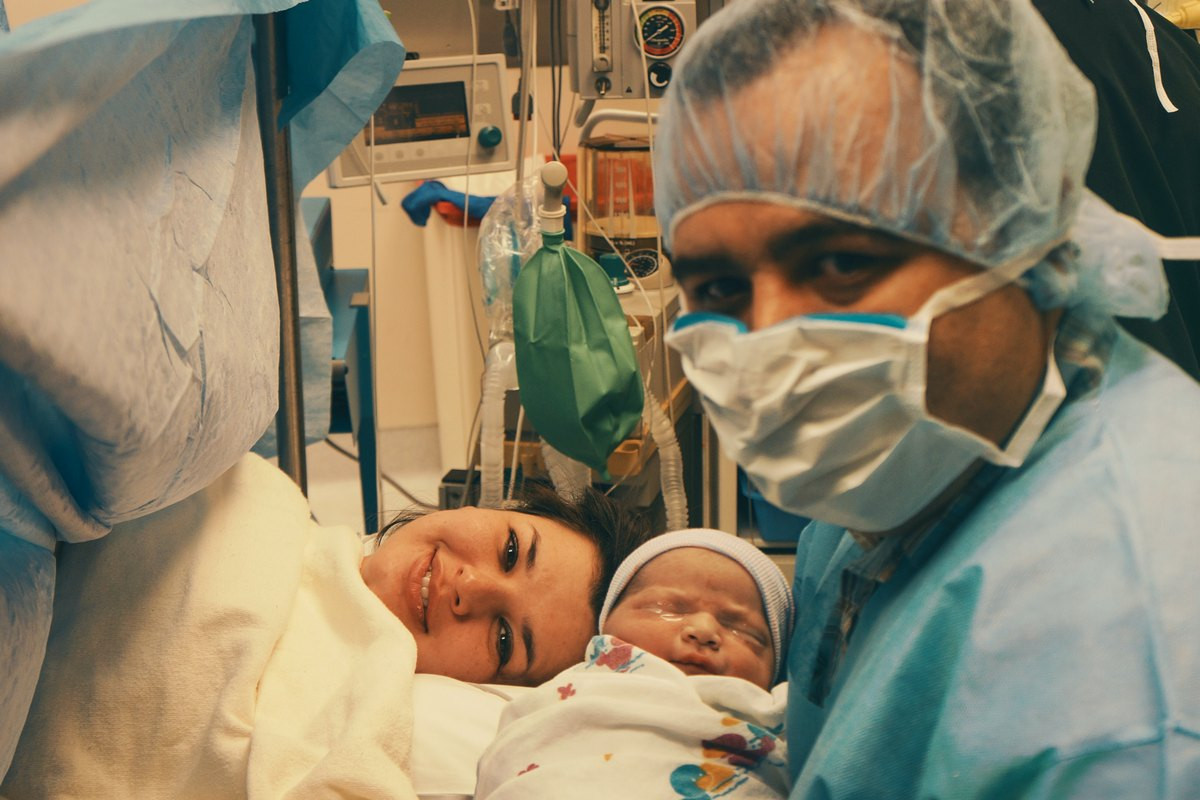
— Почему именно кесарево?
— Если мы не говорим о женщинах, у которых ребенок погиб в родах или сразу после них, то они могут родить и самостоятельно. И, например, при первичном случае антенатала стараются не кесарить, чтобы не было рубца на матке и возможных осложнений вынашивания в последующие беременности. Но есть нюанс. Доношенным является срок 37 недель. Если женщина будет рожать сама, то это произойдет в 40–41 недель. За этот период может случиться что угодно. В живот не заглянешь. Доплер и КТГ, конечно, здорово, но стопроцентной картины не дадут и они. Поэтому при доношенном сроке пациенткам с антенаталом в анамнезе часто делают кесарево для перестраховки. Может, это и не совсем академично. Но академизм хорош с большой трибуны. Для женщины, которая пережила перинатальную потерю, картинка совсем другая. А те, кто плохо родил, у кого ребенок не выжил, просто боятся родов. Чем ближе к родам, тем большая начинается паника — женщина боится повторения негативного сценария. Их тоже надо кесарить.
«Самые сложные, тяжелые пациентки часто не хотят нас знать и помнить дальше»
— Есть ли какие-то особенности в ведении беременности, помимо устранения первичной причины, приведший к перинатальной потере?
— Самое главное, чтобы женщина доверяла своему врачу на 100%. И даже при этом на каком-то этапе беременности, в 30 и более недель, практически у всех них начинаются панические настроения. Женщины ничего не хотят, ненавидят врачей, не желают делать в сотый раз какое-то исследования, пить опять препараты. Доктор на время становится врагом. Мы предупреждаем пациентов в самом начале пути, что такой кризис будет. Это нормально. Он проходит. Чем ближе к родоразрешению, тем светлее глаза у этих женщин.

Вообще, по наблюдениям, пациенты, пережившие перинатальную потерю и прошедшие потом с нами весь путь к благополучному материнству, делятся на три типа. Те, кто мгновенно забывает о твоем существовании после благополучных родов. Те, кто поздравляет с каждым праздником и поддерживает связь. И те, кто удаляет тебя из друзей (а большая часть общения с пациентами ведется в соцсетях, так как это удобно) сразу после родов. Не потому, что они неблагодарны. Они очень благодарны. Но они не хотят помнить ничего, что связано с тем, что было до. Самые сложные, тяжелые пациентки после родов часто не хотят нас знать и помнить дальше. С этим я сталкиваюсь постоянно.
—Такие пациентки всегда нуждаются в работе с психологом?
— Обязательно с ними должен работать психолог, ведь перинатальную потерю надо правильно прожить. Это важно. Нельзя это событие просто забыть, задавить, отрицать. Это ребенок, который родился мертвым. Психологи считают, что неплохо, если женщина покачает своего мертворожденного малыша на руках, попрощается с ним. Может быть, оставит прядку волос на память о нем. То есть должно быть не отрицание, а проживание и принятие потери. Если полностью не пройти этот путь, то потом может возникать много сложностей.
— Назначают ли в сложных ситуациях антидепрессанты?
— Бывает. Есть даже такой синдром — тревожного ожидания выкидыша, когда она лежит с большими черными глазами, выглядывающими из-под одеяла, и всего боится. Даже при угрозе седативные препараты могут играть определенную роль. Но назначать их должны специалисты, которые в этом разбираются. И я всегда говорю своим пациенткам: никогда не стесняйся показаться навязчивой, назойливой, глупой. Потому что в этой теме не бывает излишней мнительности.
Повторю: очень мало тех, кому мы реально не сможем помочь, поэтому не живите отчаянием, приходите, будем работать.

